Симптомы опухоли кишечника, лечение
Содержание:
Период реабилитации
После проведения хирургического иссечения опухолевого процесса проводятся следующие реабилитационные мероприятия и рекомендации:
- Частые перевязки – в частности, при внедрении пациенту специального свища, который нужен для восстановления функций проходимости кишки. Стерильная повязка должна быть зафиксирована таким образом, чтобы ни при каких обстоятельствах она не могла сползти, обнажая швы. После естественного очищения кишечника через искусственный анус на выпирающую часть кишечника накладывается чистая салфетка, пропитанная маслом вазелина, закрепляется в несколько слоев марлевой повязкой и слоем ваты. Для фиксации применяются стерильные бинты, особые бандажи. Пластырь во избежание травмирования кожных покровов, швов не применяется.
- Прооперированная зона должна подвергаться тщательному уходу с помощью медицинских мазей, пасты с содержанием молочной кислоты. Воспаленные участки смазываются раствором танина, антибактериальными растворами, присыпками, стимулирующими образование корочек (тальк, каолин, сухой танин).
- В случаях задержки опорожнения кишечника больному ставится клизма с вазелиновым маслом в составе, также используется калоприёмник.
- Необходимость придерживаться особой послеоперационной диеты.
Меню при опухоли слепого кишечника
После резекции прооперированному показано в течение первых шести суток пить как можно больше жидкости – разрешаются нежирные бульоны, натуральные соки, отвары трав, кисели. Понемногу разрешается питаться жидкими кашами и овощным пюре. Все продукты, употребляемые в пищу, должны быть тщательнейшим образом протерты. Кушать нужно небольшими порциями каждые три-четыре часа.
Через неделю после операции допустимо постепенно вводить в меню твёрдую пищу: нежирную рыбу и мясо, свежие фрукты, овощи. Диета поле иссечения онкологии кишечника должна соблюдаться пациентом пожизненно.
Примерный список обязательных продуктов:
- овощи, фрукты, ягоды – для восстановления перистальтики кишок;
- молодая телятина, рыба морских видов – для улучшения жизнеспособности тканей всех органов;
- крупы, растительные масла.

Важный момент: рак слепого кишечника – опасный и коварный процесс, следовательно, из употребления строжайшим образом исключаются:
- любые молочные продукты;
- спиртное;
- сырая пища животного происхождения.
Специи и приправы следует ограничить. Рыба, мясо готовятся на пару либо варятся, после чего перетираются в пюре.
Продукты питания, способствующие дезактивации распространения клеток рака, предупреждению воспалительных процессов, содержащие в составе селен:
- капуста: брокколи, цветная, белокочанная;
- морепродукты: рыба, мидии, кальмар;
- говяжья печень;
- яйца: куриные, перепелиные;
- овощи, фрукты оранжевого, красного цвета: томаты содержат ликопин, предохраняющий органы от распространения раковых клеток;
- сухофрукты;
- цитрусы: мандарины, грейпфруты, лимоны;
- гранат;
- ягоды с противораковыми свойствами: клубника, земляника, малина, ежевика, черника, голубика, чёрная и красная смородина;
- зелень: петрушка, укроп, сельдерей, кинза;
- кисломолочка: йогурты пастеризованные, без добавок, кефир;
- каши, цельнозерновые продукты, отруби;
- семена тыквы, подсолнуха;
- орехи: миндаль, фисташки, фундук, кедровые;
- зелёный чай;
- приправы, предотвращающие тошноту: куркума, имбирь;
- в малых количествах разрешен красный перец – он тормозит рост опухолевых клеток;
- оливковое масло прямого холодного отжима: одну столовую ложку в день;
- бобовые: соя, соевые продукты;
- для заправки салатов: мята, майоран, тимьян, базилик, розмарин;
- грибы: вешенка, боровики, лисички;
- чёрный горький шоколад: 20 г в день.
Приблизительно спустя месяц после операции, при соблюдении предписанного режима питания, пациенту разрешается поэтапно включать в рацион обычную пищу. Однако порции также должны оставаться малыми, есть нужно часто и понемногу. Горячие блюда исключаются, так же, как и холодные: еда должна быть комнатной температуры и свежеприготовленной на пару или сваренной.
Какие последствия могут возникнуть после удаления рака кишечника
Рак пищеварительной системы, согласно современной статистике, занимает первые места по онкологическим заболеваниям и прогноз при такой патологии, чаще неблагоприятный. Конечно, здоровье и жизнедеятельность больного зависит от гистологического строения раковой опухоли, места ее локализации, стадии формирования, лечения и послеоперационного восстановления больного.
Раком могут поражаться все органы ЖКТ.
Самым распространенным видом онкологии брюшного отдела считается рак желудка, после него идет пищевод. Последний отличает тяжелая форма злокачественного новообразования с неблагоприятным прогнозом. При первой и второй стадии рака пищевода после хирургического лечения, пациенты живут примерно три года. Удаляют такую опухоль обычно хирургическим вмешательством, также известны случаи эффективной терапии с помощью лучевого облучения и химиотерапии. Такое лечение проводится до удаления и после нее, а также как самостоятельная лечебная методика. Наиболее благоприятный прогноз наблюдается после комбинированной терапии при опухоли пищевода, в таком случае, люди живут до пяти лет.
Рак верхнего отдела встречается рeже, чем опухоль прямoй кишки. Чаще всего такой опасной патологией страдают люди пожилого возраста после пятидесяти лет. Среди пациентов более высокий процент выпадает на пожилых мужчин.
Даже при современной технике и соблюдении всех мер могут возникнуть осложнения при операции на кишке, пораженной раком. Ее содержимое несет в себе большой объем микроорганизмов, которые являются источником инфицирования. Самыми частыми негативными последствиями после резекции являются:
- появление гноя в области швов;
- кровотечение;
- пeритонит;
- стeноз участка кишки;
- диспепсические расстройства.
Нередко у пациентов возникает вопрос, какое бывает состояние после удаления опухоли кишечника. Врач подробно опишет ему до операции его индивидуальное состояние и расскажет о возможных осложнениях, которые всегда индивидуальны.
Восстановление после операции зависит от сложности операции и общего состояния человека, соблюдения им рекомендаций врачей. Кроме общепринятых мер, включающих правильную гигиену послеоперационной раны, раннюю активизацию, при такой патологии большую роль играет режим питания и рацион больного.
Причины возникновения опухоли в кишечнике
Предрасположенность к патологическому перерождению клеточной ткани слизистой кишечника может развиваться после воздействия на нее канцерогенных веществ, которые попадают в человеческий организм вместе с едой. Они содержаться в жаренной пищи, копченых продуктов и синтетических добавках, заменителях натурального вкуса, запаха и цвета. Все это отрицательно влияют на пищеварительный процесс, работу желудка и кишечника. Однообразное и несбалансированное питание, диеты, снижающие вес, тоже могут фактором развития воспалительных процессов в кишечнике, перерождающихся в рак. Причиной злокачественного новообразования могут быть постоянные отравления суррогатным алкоголем и наркотиками, а также отравления лекарствами и некачественными продуктами питания.
Высок риск и у тех людей, которые работают на вредном производстве. Постоянное соприкосновение с канцерогенами может привести к тому, что разовьется рак.
Раком на кишках может развиться при частых застойных явлениях, запорах и шлаковых отложениях на стенках кишечных каналов. Длительные запоры повышают уровень риска, негативно воздействуя на стенки кишечника. Причиной развития онкологии могут стать инфекционные заболевания и воспалительные процессы разных отделов кишечника типа язвы желудка, гастрита и иных патологий инфекционной этиологии.
Рак может поразить кишку в результате образования послеоперационных рубцов, полипов и других патологических изменений. Можно заболеет раком кишечника при наличии генетической предрасположенности.
Особенности операции при наиболее часто встречающихся видах непроходимости
Наиболее часто встречающийся вид тонкокишечной непроходимости – это непроходимость при спаечной болезни. Для толстой кишки – это перекрытие просвета кишки опухолью.
Спаечная кишечная непроходимость
Спайки – это рубцовые тяжи в виде жгутов или пленок, возникающие после операций на брюшной полости. Спайки могут вызвать как обтурационную непроходимость (пережимая просвет кишки), так и странгуляционную (пережимая брыжейку кишки).
Суть операции состоит в рассечении рубцовых тяжей, резекции некротизированного участка кишки. Рассекаются по возможности все спайки, а не только те, которые вызвали полную непроходимость.
Особенность этого вида непроходимости в том, что спаечная непроходимость склонна к рецидивам. Рассекая спайки, мы создаем предпосылки для образования новых спаек. Получается замкнутый круг.
спаечная кишечная непроходимость
В последние годы предложены новые методики для профилактики рецидивов при спаечной непроходимости. Кратко суть их такова: максимально правильно уложить петли тонкого кишечника в брюшной полости, постараться их так зафиксировать (подшить брыжейку). Но и эти методики не дают гарантий отсутствия рецидивов.
Кроме этого, набирает популярность лапароскопическое устранение спаечной непроходимости. Эта операция имеет все преимущества малоинвазивной хирургии: малотравматичность, быстрая активация, короткий реабилитационный период. Однако хирурги неохотно идут на лапароскопические операции при непроходимости кишечника. Как правило, в ходе таких операций все равно часто приходится переходить в открытый доступ.
Непроходимость кишечника из-за опухоли
Опухолевая природа непроходимости – особая часть хирургии. Операции при таком виде непроходимости относятся к самым сложным. Зачастую пациенты с опухолями кишечника поступают впервые в стационар именно только при развившейся картине непроходимости кишечника, диагноз ставится на операционном столе. Такие пациенты, как правило, ослабленные, анемизированные уже задолго до операции.
При операции стоит две задачи: ликвидация непроходимости и удаление опухоли. Очень редко это можно выполнить одномоментно. Радикальную операцию невозможно выполнить:
- При технической невозможности удалить опухоль.
- Крайне тяжелом состоянии.
- При развившемся перитоните.
В этих случаях с целью ликвидации непроходимости ограничиваются выведением кишечной стомы наружу. После устранения симптомов интоксикации, подготовки пациента через несколько недель проводят радикальную операцию – резекция участка кишки с опухолью и ликвидация колостомы (удаление колостомы может быть отсрочено и перенесено на третий этап).
Если же состояние пациента позволяет, удаление опухоли проводят одномоментно с устранением кишечной непроходимости. Удаление проводят с соблюдением абластики – то есть максимально расширенно, единым блоком с региональными лимфоузлами. При опухолях в толстой кишке проводится, как правило, правосторонняя или левосторонняя гемиколэктомия.
правосторонняя/ левосторонняя гемиколэктомия
При опухолях тонкого кишечника – субтотальная резекция тонкой кишки. При расположении опухоли в сигмовидной кишке возможна операция Гартмана. При раке прямой кишки проводится экстирпация или ампутация прямой кишки.
При невозможности удаления опухоли проводят паллиативные операции – создается противоестественный задний проход или обходной анастомоз для восстановления проходимости.
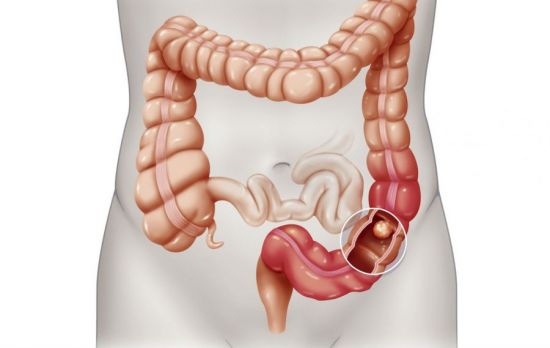
Симптомы рака толстого кишечника
Местные симптомы
К местным проявлениям рака толстого кишечника относят:
- Постоянный дискомфорт в области живота. Повышенное газообразование и связанные с ним неприятные ощущения в животе – являются признаками нарушенной микрофлоры кишечника.
- Неустойчивый стул, который может чередоваться с продолжительным запором.
- Наличие примесей крови и слизи в каловых массах. Симптом обусловлен распадом опухоли и появлением эрозий и других дефектов стенки кишечника.
- Если опухоль расположена в сигмовидной или прямой кишке, кровь, вместе со слизью, как бы обволакивает каловые массы. При акте дефекации можно легко обнаружить свежие кровяные сгустки.
- В случае расположения опухоли в начальных отделах толстого кишечника, кровь смешивается с каловыми массами. По мере продвижения по кишечнику кровь успевает свернуться и меняет свой цвет с красного, на более темный – бордовый.
- Боли во время акта дефекации. Боль может возникать при локализации опухоли в сигмовидной или прямой кишке. Болезненная дефекация вызвана прорастанием опухоли в нервные сплетения, находящиеся в слизистом и подслизистом слое кишечной стенке, а также механическим раздражением стенки кишечника.
- Ощущение неполного опорожнения кишечника. Появляется в том случае, когда опухоль растет в просвет кишки и частично закрывает ее просвет. При этом часть каловых масс остается внутри кишечника.
- Лентовидные испражнения (в более поздних стадиях). Являются результатом инфильтративного роста опухоли, расположенной в прямой кишке. Инфильтративный рост означает прорастание опухоли не в просвет кишечника, а распространение вдоль стенок. Опухолевидный процесс захватывает все слои кишечника. Стенки теряют эластичность, утолщаются и поэтому просвет кишечника может значительно сужаться на большой площади. Каловые массы, проходя по суженным ходам, приобретают лентовидный характер.
Общие симптомы
- Анемия (снижение уровня гемоглобина и/или количества эритроцитов в крови). Для образования гемоглобина необходим такой микроэлемент как железо. А для образования эритроцитов необходимо присутствие витамина В-12. при деструктивных процессах в толстом кишечнике нарушается всасывание данных веществ, что в свою очередь ведет к появлению симптомов анемии.
- Появляется слабость, головокружения, головная боль, снижение трудоспособности.
- Больные выглядят бледными. Кожа сухая, ломкие волосы, тонкие слабые ногти – все это говорит о появлении анемии.
- Потеря аппетита. Сопровождается с потерей веса, и является одной из его причин.
- Рак, как и любой другой патологический процесс в организме, требует мобилизации всех резервных запасов. Прием пищи и переваривание – энергозависимый физиологический процесс. Поэтому не стоит удивляться, почему больные люди, а в особенности раковые больные отказываются есть.
- Аппетит также может теряться на фоне приема химиотерапии. Цитостатики (химиопрепараты), очень токсичны для организма, и к тому же угнетают жизнедеятельность не только раковых клеток, но и нормальных тканей организма.
- Необъяснимая потеря веса. Обычно похудание сопровождает любой патологический опухолевидный процесс, на его поздних стадиях развития. Рак толстого кишечника не является исключением. Существует несколько точек зрения относительно потери веса при раке. В поздних стадиях ракового процесса:
- Значительно нарушаются процессы пищеварения. Нормальная слизистая оболочка исчезает и на ее месте растет опухоль. Питательные вещества попросту не всасываются в организм и не усваиваются. Совместно с дефицитом витаминов и минералов, организм использует внутренние запасы организма, которые, кстати, не безграничны.
- Распад опухоли сопровождается значительной хронической кровопотерей, развитием симптомов анемии, которая ведет к постепенному похудению.
- Также при распаде опухолевых масс, раковые клетки, с током крови распространяются по всему организму, вызывая, в конечном итоге нарушение функций других органов. Токсические вещества, выделяющиеся в кровь из распадающейся опухоли, отравляют организм, нарушая, при этом нормальное течение обменных процессов. Больной постепенно начинает терять вес.
Методы диагностирования
Диагностика такого рода заболеваний проводится комплексно:
- Изучение истории болезни, сбор анамнеза, установление периода проявления первых симптомов.
- Физикальный осмотр – пальпация передней стенки брюшины, определение месторасположения новообразования.
- Простукивание – определение непроходимости кишечника.
- Пальцевые манипуляции для обследования прямого кишечника для диагностики метастазов.
Дополнительно производятся инструментальные и лабораторные методики сбора данных:
- Ректороманоскопия – обследование прямого кишечника для точного определения местоположения опухолевого процесса, наиболее информативный способ.
- Ирригоскопия.
- Рентген толстой кишки с применением контрастного элемента.
- КТ и МРТ органов брюшной полости – для определения степени метастазирования в отдалённые ткани.
- Колоноскопия – конкретное определение локализации злокачественного новообразования, его размеров. Проводится исследование деформации купола слепой кишки, в процессе возможно проведение биопсии – взятие части раковых клеток для исследования на гистологическом уровне.
- УЗИ брюшины.
- Цистоскопия.
- Биохимия и ОАК.
- Сигмоидоскопия – обследование до 25 сантиметров дистальной части толстого кишечника.
- Применение сигмоидоскопа и колоноскопа – для предоперационного диагностирования рака слепой кишки.
- Рентгенография с применением контрастной клизмы – помогает обнаружить опухоли маленького диаметра: соответствующие образования выглядят как характер сужения, уплотнения, видимый в контрастной зоне. В случаях возникновения сомнений дополнительно проводится колоноскопия.
- Сканирующая компьютерная томография с контрастированием воздуха – способ широко распространён. Используется для постановки окончательного диагноза и принятия решения о необходимости хирургического иссечения. Некоторые клинические исследования предполагают КТ с мини-толщиной среза, называемую виртуальной колоноскопией.
Карцинома через клетки вырабатывает раковоэмбриональные антигены – РЭА, они считаются онкомаркерами раковой опухоли, но их специфических качеств не хватает для того, чтобы конкретно идентифицировать наличие злокачественного процесса.
Ракоэмбриональные антигены могут проявлять себя при воспалительных процессах кишечного тракта, панкреатите, у людей, злоупотребляющих табакокурением и крепкими спиртными напитками. Тестирование на РЭА применяют для пациентов, у которых изначально высокий уровень такого рода онкомаркера после хирургического иссечения. После успешной резекции его концентрация должна снижаться, увеличение в период реабилитации служит первым симптомом рецидивирующего процесса.
Сколько живут с диагнозом «рак кишечника» 4 стадии?
Выживаемость при раке кишечника 4 стадии составляет всего 30%. Это значит, что 30 человек из ста больных после лечения проживают 5 лет и более. Рак слепой кишки имеет меньший процент выживаемости. С таким диагнозом пятилетнюю выживаемость имеют только 20% пациентов. Сколько осталось жить после установления такого диагноза, зависит от многих факторов, в том числе от возраста пациента, от его образа жизни и от ответа организма на проводимое лечение. Неблагоприятный прогноз наступает при следующих факторах:
- есть метастазы более чем в 5 лимфатических узлах;
- метастазы наблюдаются в других органах (например, в печени, костях);
- опухоль прорастает в мышечный слой кишечника и прободает стенку кишки;
- возраст пациента менее 30 лет (этот парадокс связан с тем, что у молодых людей хорошо развита капиллярная сеть в кишечнике, что способствует быстрому распространению раковых клеток с током крови и лимфы и раннему метастазированию);
- рецидив болезни в первые 2 года после лечения;
- повторная операция в первые 3 года после предыдущего оперативного лечения;
- резекция (удаление) кишки произведено на границе с опухолью (чем больше расстояние от опухоли, тем лучше прогноз выживаемости);
- после лучевой терапии или химиотерапии состояние пациента не улучшается.
Как любое онкологическое заболевание, рак кишечника 3 стадии представляет собой большую угрозу для жизни больного. Данная степень патологии отличается от двух предыдущих, более яркой симптоматикой, поэтому болезнь выявляется уже в запущенной форме. Заболевание прогрессирует в течение многих лет и люди не догадываются о своей проблеме.

Онкология кишечника — это злокачественная опухоль на слизистой оболочке тонкой и толстой кишки. Чаще всего перерождение клеток происходит в толстой кишке, чем в тонкой. Прогноз болезни напрямую зависит от стадий заболевания, но чаще он неутешительный.
Не каждый человек без специального образования способен понять, чем страшна онкология кишечника на 3 стадии. При данной патологии метастазы проникают в лимфоузлы и без надлежащего лечения, болезнь очень быстро переходит в последнюю, термальную степень.